

Ondergaat u of een naaste binnenkort dikke darmkankerchirurgie?
Op deze pagina vindt u meer informatie over het ziektebeeld, de voorbereiding op de ingreep, meer uitleg over de operatie zelf en het verloop nadien.
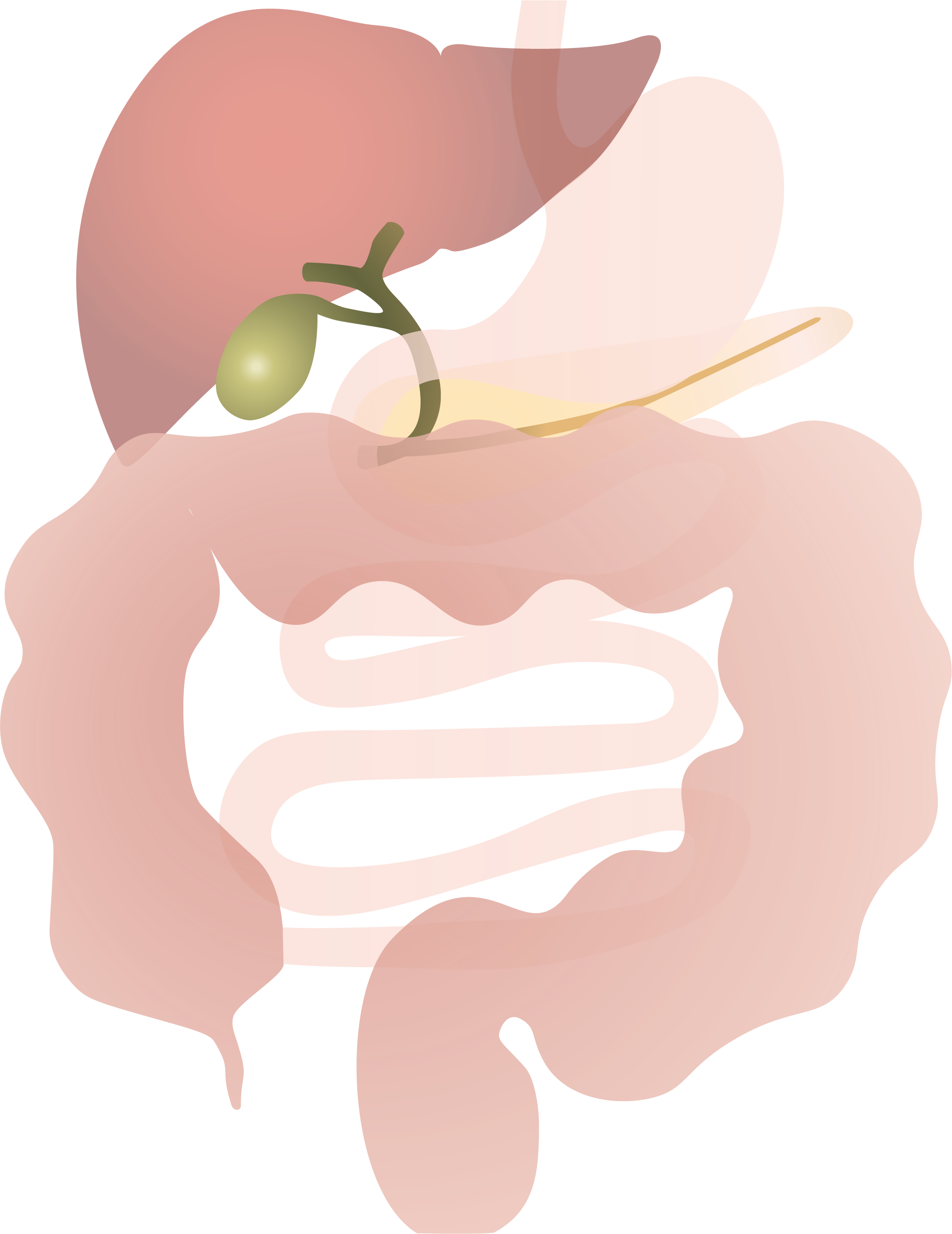
Dikkedarmkanker, ook wel colonkanker of coloncarcinoom genoemd, is een veelvoorkomende en potentieel levensbedreigende aandoening die ontstaat in de dikke darm, het laatste deel van het spijsverteringsstelsel. Deze vorm van kanker ontstaat doorgaans uit een ongecontroleerde groei van slijmvlies tot poliepen die, indien onbehandeld, verder kunnen uitgroeien tot kwaadaardige tumoren.
Dikkedarmkanker behoort tot de meest voorkomende gediagnosticeerde kankers wereldwijd, waarbij de incidentie wordt beïnvloed door verschillende factoren, waaronder leeftijd, genetica en levensstijl.
Het is een belangrijk gezondheidsprobleem, maar vroegtijdige opsporing en de juiste behandeling kunnen de resultaten aanzienlijk verbeteren.
Er zijn verschillende klachten die kunnen wijzen op darmkanker zoals veranderde stoelgang, bloed of slijm bij de ontlasting, buikpijn, vermoeidheid door bloedarmoed en/of ongewild gewichtsverlies. Het is echter belangrijk om te weten dat deze symptomen ook door andere aandoeningen kunnen worden veroorzaakt. Heeft u deze klachten? Neem dan contact op met uw huisarts.
Hiernaast is het ook uitermate belangrijk om deel te nemen aan het bevolkingsonderzoek om zo vroegtijdig poliepen op te sporen.
Chirurgische verwijdering van de tumor en de omliggende weefsels is een gebruikelijke aanpak. Hierbij moet vaak deel van de dikke darm of het rectum worden verwijderd. Chirurgie is vaak de eerste behandeling voor darmkanker in een vroeg stadium.
Meer informatie over de diagnose en andere behandelingsopties vindt u hier.

Een nieuwe diagnose van darmkanker is altijd heel confronterend. De behandelend arts en chirurg zal dan ook zijn best doen om je zo goed mogelijk te informeren en zo snel mogelijk een behandeling op te starten.
In sommige gevallen moet een kankeroperatie zo snel mogelijk gebeuren, bijvoorbeeld bij een obstructie (darmverstopping) of bloeding. Meestal is een korte wachtperiode geen probleem. Het is niet ongebruikelijk dat patiënten een paar weken wachten met opereren nadat ze hebben gehoord dat ze kanker hebben. Het ideale interval voor behandeling ligt tussen de 3 en 6 weken na de diagnose.
In geval van een dringende ingreep zal je nuchter worden gehouden vanaf opname. Bij geplande ingrepen gelden het advies nuchter zijn voor een operatie:
- Heldere vloeistoffen zonder bruis zijn toegestaan en zelfs aan te raden tot 2u voor de ingreep, aan een maximale hoeveelheid van 1 glas (200ml) per uur. Onder heldere vloeistoffen verstaan we: plat water, aquarius, koolhydraatrijke dranken, vruchtensap zonder pulp, zwarte koffie of thee (ev. met suiker). Alcohol is niet toegestaan.
- De dag van de ingreep is een licht ontbijt toegestaan tot 6u voor de ingreep (bv. koffie met melk, fruitsap met pulp, granen, toast, cracker met confituur, yoghurt). Indien u een stevig ontbijt neemt (vlees, kaas, ontbijtkoeken, choco, eieren, gefrituurd) dient u dit minstens 8u preoperatief te nuttigen.
- Sommige medische aandoeningen kunnen leiden tot een vertraagde maaglediging (bv. Diabetes, gastro-oesofagale reflux, maaghernia, dysfagie?). Indien u hiermee gekend bent, gelieve eerst te overleggen met een arts voor de correcte nuchterheidsprincipes.
Je dagelijks geneesmiddelengebruik wordt met jou besproken. Sommige geneesmiddelen dienen tijdelijk te worden stopgezet. Bij gebruik van bepaalde geneesmiddelen (bv. sommige bloedverdunners) kan het nodig zijn om je vooraf aan de ingreep bepaalde medicatie toe te dienen of om indien mogelijk de operatie tijdelijk uit te stellen. Is er iets onduidelijk of ben je niet zeker welke medicatie je mag innemen, vraag het dan op voorhand aan je chirurg of anesthesist.
Indien je gestresseerd bent voor de ingreep kan je op voorschrift van de anesthesist voor je vertrek naar de operatiezaal een licht kalmeermiddel krijgen.
Een specifieke voorbereiding is niet altijd noodzakelijk. Wel is het belangrijk om in een zo goed mogelijke gezondheid aan de operatie te beginnen. Vergeet dus zeker niet in beweging te blijven en gezond te eten.
Afhankelijk van het type operatie kan de chirurg wel vragen om een volledige darmvoorbereiding te doen, dit wordt uiteraard op de raadpleging besproken.
Soms zal de chirurg vragen om voorafgaand aan de ingreep langs te gaan bij de huisarts voor een controle bloedname en ECG als deze nog niet zijn gebeurd. Soms kan ook een bezoek aan een cardioloog of pneumoloog noodzakelijk zijn om het perioperatieve risico zo goed mogelijk in te schatten.
Patiënten die een hartklepvervanging hebben ondergaan zullen vooraf antibiotica moeten nemen om deze te beschermen, vermeldt dit dus zeker tijdens de consultatie.
De operatie gebeurt onder algemene verdoving.
Bij een operatie voor darmkanker verwijdert de chirurg behalve de tumor aan beide kanten van de tumor ook een stukje gezond weefsel en een deel van het vet met lymfeklieren vlak bij de tumor. Deze lymfeklieren worden nadien onderzocht onder de microscoop. Afhankelijk van de uitslag bepaalt de arts of er een reden is om aanvullend chemotherapie te adviseren.
Afhankelijk van de locatie van de tumor moet dus een ander stukje van de dikke darm en zijn bloedvoorziening worden mee weggenomen.
Naargelang de plaats van de aandoening spreekt men van een:
• Linker hemicolectomie (colectomie = verwijderen van dikke darm, hemi = half) en sigmoidectomie (wegnemen van het voorlaatste deel van de dikke darm).

• Rechter hemicolectomie (colectomie = verwijderen van dikke darm, hemi = half).
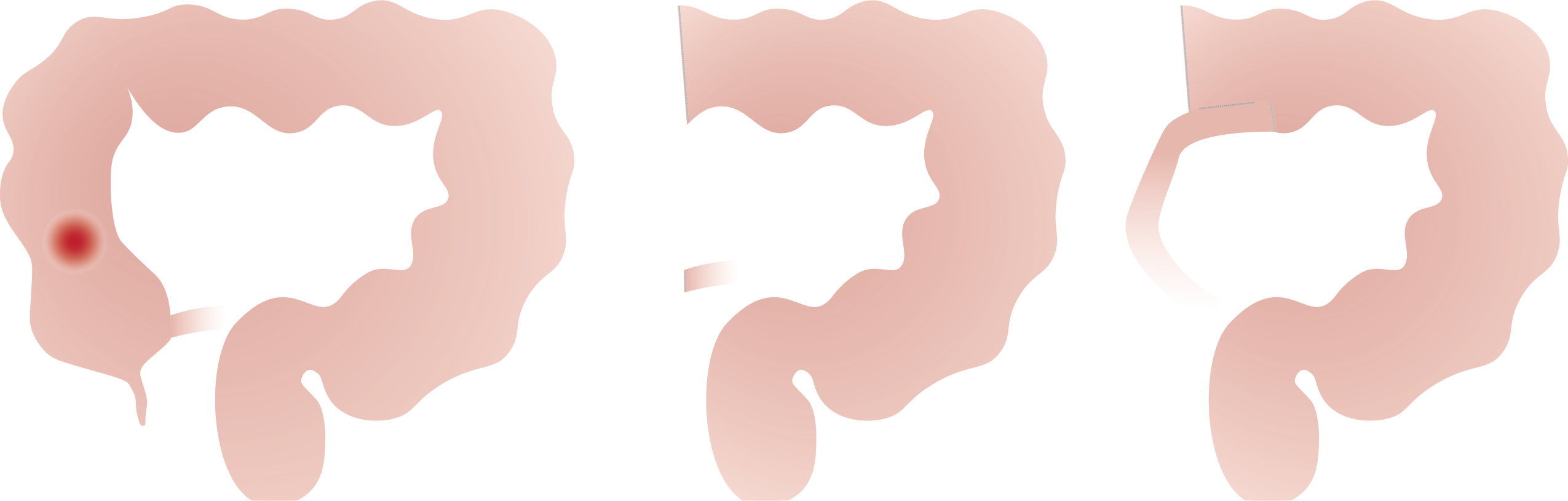
• Rectum resectie (= verwijderen van de endeldarm zonder de anus).

• Rectumamputatie (= verwijderen van de endeldarm met de anus).
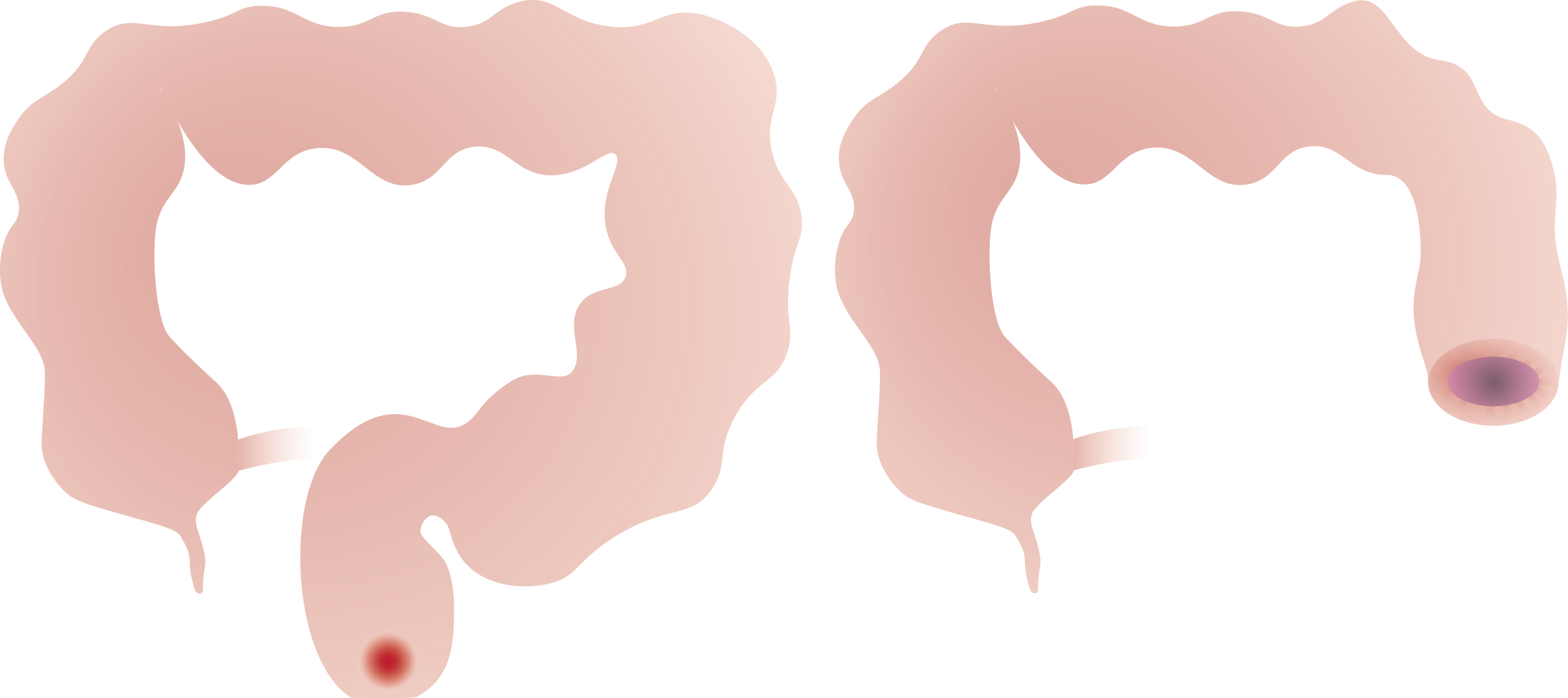
• Totale colectomie (= verwijderen van de hele dikke darm met eventueel dunne darm 'pouch').
De chirurg zal altijd proberen om de ingreep zo minimaal invasief mogelijk te doen, dit wil zeggen dat er laparoscopisch (met kleine kijkgaatjes en een camera) of met de robot zal gewerkt worden. Wanneer de complexiteit van de operatie, de grootte van de tumor of onvoorziene omstandigheden hierom vragen zal echter gekozen worden voor een klassieke laparotomie waarbij een snede in de buik wordt gemaakt.
Hier geldt het motto: ‘eerst zo goed en veilig mogelijk, en dan pas zo klein mogelijk’.
Na het verwijderen van het aangetaste stuk darm wordt een nieuwe verbinding gemaakt tussen twee gezonde stukken darm en is het belangrijk dat deze goed gaat genezen.
Geen enkele ingreep is vrij van risico's op verwikkelingen.
Bij een darmoperatie, net als bij elke andere operatie, kunnen complicaties ontstaan. Een complicatie is een ongewild gevolg van de operatie. Meestal zijn deze complicaties tijdelijk en kunnen ze goed behandeld worden.
• Misselijkheid, omdat je maag en je darmen weer opnieuw op gang moeten komen na de operatie. Veel mensen hebben last van misselijkheid na de operatie. Je arts kan medicijnen geven om het te voorkomen.
• Problemen met de ontlasting, bijvoorbeeld constipatie of net diarree en dunne ontlasting. Je maag en je darmen moeten weer opnieuw op gang komen na de operatie.
• Ongeveer 3-8 % van de mensen krijgt na de operatie een naadlekkage. Dit is meteen ook één van de ernstige complicaties, en is veel frequenter bij rectumchirurgie (endeldarm) dan bij colonchirurgie. Als de nieuwe verbinding tussen twee gezonde stukken darm niet goed geneest lekt er ontlasting buiten je darmen. Afhankelijk van de ernst van deze lekkage kan je antibiotica krijgen of moet je opnieuw geopereerd worden, soms krijg je dan (tijdelijk) een stoma.
Andere complicaties die kunnen voorkomen na een operatie, maar niet specifiek zijn voor een darmoperatie:
• Een postoperatieve bloeding
• Een infectie aan de littekens
• Een infectie in de buik, in de longen, aan de urine, …
• Flebitis of longembool, dit zijn klonters in de aders van respectievelijk de benen of de longen
Na de operatie kun je verschillende klachten hebben. Bijvoorbeeld problemen met de ontlasting, een gewijzigd stoelgangspatroon of vermoeidheid. Heel wat van deze klachten verminderen en verdwijnen na verloop van tijd. Sommige klachten kun je lang blijven houden.
Het is dan ook bijzonder belangrijk dat je altijd goed blijft communiceren met het team dat jou omringt en instaat voor je herstel. Heel wat van deze laattijdige gevolgen kunnen grotendeels opgevangen worden door het aanpassen van de behandeling. Aarzel dan ook niet om dit soort zaken aan je arts te melden.
Dit overzicht is niet limitatief.
Na de operatie blijf je op de ontwaakzaal en zal je na de nodige controles overgebracht kunnen worden naar de verpleegeenheid.
Na de operatie kan je je nog wat moe en suf voelen. Dit is het gevolg van de verdoving die je kreeg tijdens de operatie.
Tijdens de operatie krijg je een infuus om het nodige vocht en de nodige medicatie toe te dienen. Het infuus blijft ter plaatse tot zolang nodig, afhankelijk van de nodige medicatie na de operatie en tot je opnieuw normaal kan/mag eten en drinken.
Na de operatie krijg je pijnstillers via het infuus. Mocht je nog pijn hebben, aarzel dan niet om extra pijnmedicatie te vragen aan de verpleegkundigen. Zij weten heel goed welke medicatie je mag krijgen en zorgen dat de maximale dosis niet wordt overschreden. Nadat het infuus is verwijderd, krijg je, indien nodig, pijnmedicatie in de vorm van pillen.
Verwittig de verpleegkundige indien je je misselijk voelt of moet braken. We dienen dan de nodige medicatie toe via het aanwezige infuus of in de vorm van pillen.
Na de operatie is het mogelijk dat je temperatuur verhoogd is. In overleg met de arts starten we, indien nodig, medicatie.
In overleg met de behandelende arts, kan jouw thuismedicatie terug opgestart worden.
De arts zal ook beslissen of er al dan niet verder antibiotica, via het infuus of via pillen, zal gegeven worden.
Als je je niet misselijk voelt, krijg je water te drinken. Na de operatie bouwen we de voeding langzaam op, in overleg met de arts.
Je blijft in bed tot je voldoende wakker bent. Een verpleegkundige begeleidt je, zodra je mag rechtstaan, naar het toilet. Als je voor de eerste maal opstaat, is het mogelijk dat je draaierig bent en verminderde kracht voelt in de benen. Pas als de verpleegkundige het veilig vindt, mag je alleen opstaan.
Het is van groot belang dat je regelmatig je benen beweegt en uit bed komt, dit om flebitis te voorkomen.
Na de ingreep heb je wat tijd nodig om te herstellen in het ziekenhuis, de duur van je hospitalisatie hangt grotendeels af van de complexiteit van de ingreep en de snelheid waarmee je herstelt. Als je goed kan eten en drinken, minstens al wat wind kan maken én de controle-bloedafnames goed zijn kan je in overleg met je behandelende chirurg het ziekenhuis verlaten.
De ontslagpapieren (brief voor de huisarts, medicatie, eventuele thuiszorg, afwezigheidsattest, controle raadpleging) worden met jou besproken en meegegeven bij ontslag.
We raden een controle bij de huisarts aan, één week na de operatie. Dit ter controle van de wonden. De hechtingen zijn, ofwel resorbeerbaar en dienen dus niet verwijderd te worden, ofwel niet-resorbeerbaar en dienen dan volgens voorschrift van de behandelende arts verwijderd te worden meestal via de huisarts.
Een controle bij de behandelende arts wordt gemaakt, meestal een drietal weken na de operatie. Hiervoor krijg je een afspraak mee.
Vermijd sporten en heffen van zware lasten (meer dan 10 kg) gedurende enkele weken (dit wordt met jou besproken). Licht huishoudelijk werk en wandelen is toegelaten, in beweging blijven is aangeraden.
Speciaal voedingsadvies is er meestal niet, bij ernstige infectie kan een voedingsadvies (licht verteerbare en/of darmsparende voeding) meegegeven worden.
Douchen mag mits het aanbrengen van waterafstotende verbandjes, een bad mag nadat de verbandjes verwijderd zijn en de wondjes volledig genezen zijn.
Vermijd directe zon of zonnebank op de littekens gedurende minstens 3 maanden (tot 12 maanden).
In geval van toenemende pijn of koorts >38°C contacteer je best de dienst abdominale heelkunde of je huisarts.
Hoe dringend is de ingreep?
Moet ik nuchter zijn?
Welke medicatie mag ik innemen en welke niet?
Wat als ik zenuwachtig ben?
Specifieke voorbereiding
Ontwaken na de ingreep
Wat met pijn, misselijkheid of temperatuur?
Moet ik medicatie innemen?
Mag ik terug eten en drinken?
Kan ik snel terug uit bed?